Все больше людей переносят коронавирус дома. Собрали для вас все, что нужно знать. Минский врач Андрей Витушко написал для блога на сайте Talon.by хороший мануал, почитайте.

Андрей витушко
врач-реаниматолог, кандидат медицинских наук
– Количество пациентов с установленным диагнозом новой коронавирусной инфекции в Беларуси перевалило за 29 000, а темпы прироста выявленных случаев пока не снижаются. Хорошая новость в том, что большинство пациентов (до 80%) переносят инфекцию в легкой форме, не требуют госпитализации и лечатся дома.
Однако COVID-19 имеет свои особенности, на которые необходимо обращать внимание при лечении на дому, чтобы не пропустить ухудшения состояния.
Допустим, вы заболели, но чувствуете себя удовлетворительно, по своим причинам не хотите обращаться к доктору и остаетесь дома или обратились к доктору – и вас оставили болеть дома.
Как нужно действовать, чтобы не навредить себе? Составили для вас максимально подробную инструкцию.
Я заболел. Это COVID или нет?
Как известно, большинство симптомов новой коронавирусной инфекции характерны не только для нее, но и для других респираторных вирусных инфекций, а их выраженность варьируется.
Наиболее часто встречается общая слабость, повышение температуры, сухой кашель и дискомфорт в грудной клетке или затруднение дыхания, COVID-19 может протекать, подобно гриппу, с высокой (более 38,5) температурой с ознобом, головной болью и болью в мышцах.
Реже встречаются насморк, головная боль и боль в горле, а также расстройства пищеварения с тошнотой, рвотой и диареей.
Своеобразной «визитной карточкой» новой инфекции можно считать потерю обоняния, которая развивается в первые дни болезни (а также потерю вкуса), однако точно неизвестно, насколько часто встречаются эти симптомы.
Что почитать по теме: Ученые: потеря обоняния может указывать на более легкую форму COVID-19. Правда, есть одно «но»
Еще одним характерным (но не таким уникальным, поскольку бывает, например, еще и при гриппе) проявлением COVID-19 является затруднение дыхания, которое если развивается, то начинается обычно на 4–8-й день болезни.
Специалисты американских CDC (Centers for Disease Control and Prevention – фактически американский Минздрав) считают, что если у пациента есть кашель, одышка или комбинация двух из следующих симптомов: лихорадка, озноб, кашель, затруднение дыхания, потеря обоняния и (или) вкуса, боль в горле, боль в мышцах, головная боль, то в теперешней эпидситуации это может быть проявлениями новой коронавирусной инфекции.
Важно отметить, что продолжительность симптомов COVID-19 значительно дольше, чем привычной простуды или гриппа (от 10–14 дней при легком течении болезни до нескольких недель в тяжелых ситуациях).

Симптомы есть, как подтвердить диагноз?
Чтобы подтвердить или опровергнуть ваши подозрения про коронавирус, следует обратиться к вашему участковому врачу. Доктор оценит симптомы и, если необходимо, назначит обследование на COVID-19 – мазок из зева, чтобы выявить частицы вируса на слизистой методом ПЦР.
Понятно, что чем более выражены симптомы, тем чаще бывает положительным тест. Также число положительных результатов возрастает при исследовании нижних отделов дыхательной системы (в легкие пациента вводят некоторое количество воды и берут эти смывы на обследование), что логично, поскольку обследование проводится в больнице, куда попадают пациенты с более тяжелыми формами инфекции.
Настаивать на тесте смысла немного. Ваш тест, скорее всего, будет готов нескоро.
При легком течении заболевания его результат не повлияет на тактику лечения и может быть полезным разве что для определения того, насколько пациент должен соблюдать меры предосторожности, чтобы не заразить окружающих. Однако если сейчас у кого-либо есть похожие симптомы, то ему есть смысл соблюдать противоэпидемические меры, такие же, как для пациентов с подтвержденной COVID-19.
Немаловажна и ограниченность ресурсов, неизбежно возникающая в ситуации эпидемии, когда тест может быть нужнее другому человеку с более тяжелым течением заболевания или медработникам, которые оказывают помощь пациентам и которым важно знать, не заразились ли они.
Ладно, подозрение или диагноз поставили, а лечиться-то где?
Правильный ответ – в изоляции. Изоляция – самая важная мера для предотвращения распространения инфекции. Изолироваться можно дома или в лечебном учреждении. Место для изоляции определяет врач (это закреплено в рекомендациях Министерства здравоохранения Беларуси).
Решение принимается на основании клинической картины – понятно, что если вам субъективно становится хуже, трудно дышать, есть боль в грудной клетке, вы не можете встать с постели и пр., то лечиться вам лучше в больнице.
Также в расчет принимают возраст пациента (людям старше 55 лет лучше госпитализироваться), медицинскую историю пациента (хронические заболевания легких, сердца, почек, диабет, онкология или иммунодефицит (например, если человек проходит курс химиотерапии опухоли)), а также социальные факторы: есть ли кому ухаживать за пациентом, в сельской ли местности он живет, как быстро к нему приедет «скорая» и прочее.
Лечимся дома – как?
Коронавирусная инфекция в амбулаторных условиях требует исключительно поддерживающей терапии. Что это значит? Это значит, что пока нет доказанных медикаментов, которые воздействуют на сам вирус. Исследования ведутся постоянно, есть предварительные кандидаты на эту роль, однако достаточной информации по эффективности и безопасности этих препаратов пока нет.
Поэтому, как и при любой ОРВИ, при COVID-19
самое важное — помочь организму справитЬся с болезнью самостоятельно: снизить слишком высокую температуру (более 38,5 ℃), дать достаточно воды и энергии для обмена веществ и синтеза факторов защиты. Звучит просто — но на практике это не так.
Как уже отмечалось, симптомы COVID-19 могут длиться в 2 раза дольше, чем при других ОРВИ: представьте, что у вас температура держится не 3–5 дней, как обычно, а 10–14. В таких условиях выдерживать ритм эффективного самостоятельного лечения бывает достаточно сложно.
Например, трудно бывает уследить за достаточным количеством выпиваемой жидкости (минимум 2 литра в день, лучше воды, избегать чая и кофе, которые стимулируют мочеотделение).
Очень непросто заставить себя есть, чтобы получать энергию, когда ты не чувствуешь запаха и вкуса пищи, в результате некоторым пациентам все-таки требуется госпитализация, и приезжают они в больницу обезвоженными и обессиленными, что не улучшает их прогноз.
Поэтому есть нужно, даже если не хочется, – в приоритете легкоусвояемая калорийная еда вроде каш, кисломолочных продуктов, рыбы, фруктов и овощей.
Самое простое в лечении COVID-19 дома – это, пожалуй, снижение температуры, препарат первой линии для этого – парацетамол.
Если у вас есть затруднение дыхания, то рекомендуется больше времени проводить на животе (т. н. prone position), подложив валики под грудную клетку и таз, чтобы содержимое брюшной полости не оказывало давления на диафрагму и не мешало насыщению воздухом и кровью легких.

Когда в больницу — как не пропустить?
Начнем с того, что если вы лечитесь дома, то с вами ежедневно будет связываться врач или его помощник. Не выключайте, пожалуйста, телефон.
Наиболее неприятным симптомом новой коронавирусной инфекции является затруднение дыхания – это ощущение нехватки воздуха, чувство, что ты не можешь вдохнуть достаточно. Этот симптом появляется обычно на 5–8-й день болезни, как раз когда пациент обычно привыкает к повышенной температуре и другим проявлениям.
Частота нарушения дыхания колеблется в разных популяциях пациентов: от 19% в Китае до почти 43% в США. Дыхание надо отслеживать, поскольку поражение легких до критического состояния, когда не обойтись без искусственной вентиляции, может развиваться всего за 2,5–3 дня.
Не менее 4 раз в день оценивают субъективную тяжесть дыхания (можно себе самому придумать пятибалльную шкалу: от 1 – «дыхание свободное» до 5 – «не могу дышать совсем») в покое и после небольшой нагрузки (например, 10 шагов по комнате), а также частоту дыхания в покое и после нагрузки (не должна быть больше 22–25 раз в минуту).
Ухудшение этих показателей, особенно ухудшение дыхания в покое, а также появление либо усиление чувства дискомфорта в грудной клетке – это показание для того, чтобы хотя бы обсудить эту ситуацию с медработником во время вашего ежедневного телефонного общения или же для того, чтобы обращаться в скорую помощь.
Также можно ориентироваться на то, насколько вам тяжелее или легче разговаривать после того, как у вас появилось затруднение дыхания. Если же из-за одышки вам стало трудно выполнять обычную домашнюю работу (например, готовить еду) или же вы не можете говорить предложениями и выполнять элементарные гигиенические процедуры, то необходимо немедленно звонить в «скорую».
«Тихая гипоксия» – что такое, как понять?
Еще одной неприятной особенностью COVID-19 является так называемая «тихая гипоксия» – феномен, когда в пораженных коронавирусом легких нарушается поступление кислорода, которое остается незамеченным пациентом.
Дыхание человека – это два независимых процесса, которые происходят в легких: поступление кислорода и выведение углекислого газа. Дело в том, что организм человека остро реагирует на изменение уровня углекислоты в крови путем повышения частоты и глубины дыхания и т.д., а реакция на снижение кислорода в крови не такая выраженная (это помогает нам, например, адаптироваться к условиям высокогорья).
Однако кислородное голодание наносит вред всему организму, ухудшая прогноз у таких пациентов (влияет на развитие почечной недостаточности, например).
Прицельный мониторинг обеспечения кислородом организма возможен при помощи пульсоксиметра.
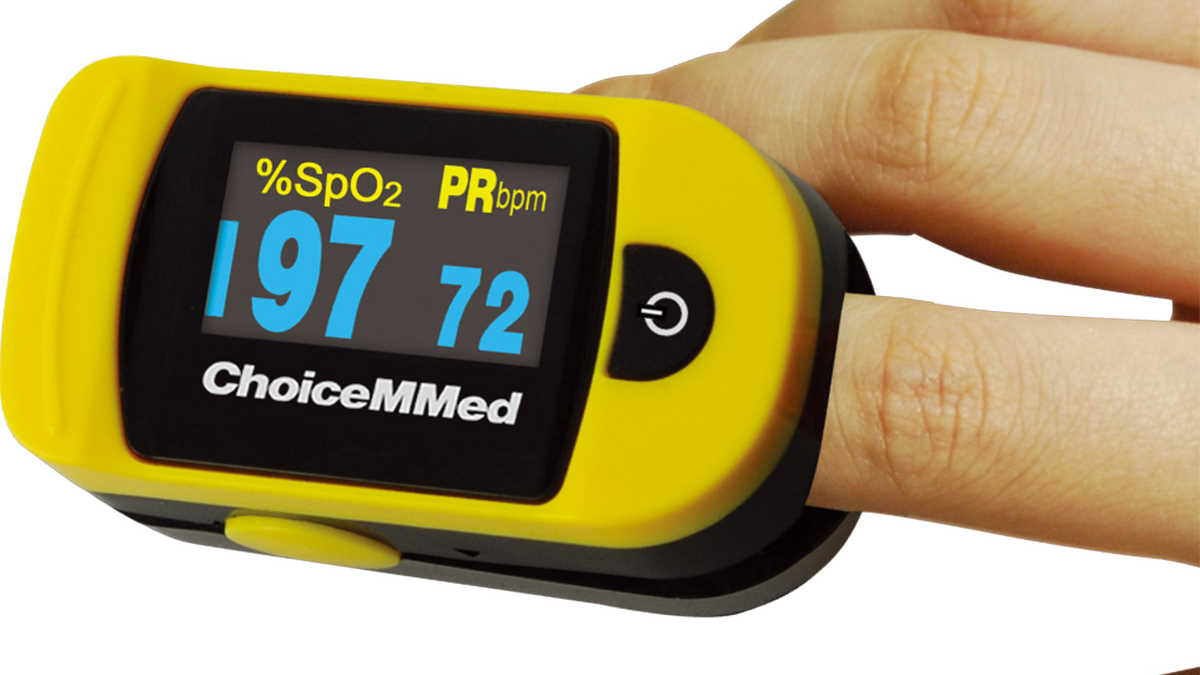
Это такой небольшой прибор, который надевается на палец пациента и показывает насыщение крови кислородом (сатурацию) и частоту пульса. Норма сатурации – 95% и выше при дыхании воздухом.
Оценивать нужно не менее 4 раз в день в покое на двух разных пальцах, которые должны быть теплыми (на холодных конечностях возможны погрешности измерения). Если сатурация устойчиво меньше 94%, нужно обращаться в «скорую».
Пульсоксиметрия не идеальный метод в первую очередь потому, что есть обоснованные претензии к качеству пульсоксиметров, которые предлагаются на рынке, и поэтому эти данные нужно оценивать в комплексе с другими симптомами (выраженность одышки, частота пульса, артериальное давление и пр.).
Но в любом случае ухудшение симптомов коронавирусной инфекции – это как раз тот случай, где лучше перестраховаться.
Отдельно нужно подчеркнуть, что мобильные приложения для смартфонов, которые называют себя пульсоксиметрами, не работают и не должны использоваться.
Что почитать по теме: Почему не все пациенты с COVID-19 замечают пневмонию? Американский врач рассказал о «тихой» гипоксии – это очень важно
А что, если пульсоксиметра нет?
Не страшно. Пульсоксиметрия – вспомогательный метод. Самое важное – это мониторинг и оценка физиологических показателей, которые помогают оценить выраженность кислородного голодания и общее состояние организма. Буквально по пунктам:
Уровень сознания как показатель адекватности функционирования мозга. Если вам кажется, что вы перестали понимать, где вы находитесь, какое сейчас время дня, вам трудно вспомнить элементарные вещи, а при попытках подняться с кровати темнеет в глазах и появляется ощущение неминуемой потери сознания, это повод поговорить об этом с медработником во время вашего ежедневного созвона, а если эти проявления ухудшаются – звоните в «скорую».
Если вы болеете один (а так и надо болеть COVID-19), то полезно попросить кого-либо из близких регулярно, дважды в день, звонить вам и разговаривать с вами на простые темы, оценивая адекватность ваших ответов.
Работа сердечно-сосудистой системы. Оценивается по двум параметрам: частоте пульса и величине артериального давления, которые также меряются хотя бы 2-4 раза в день.
1) Пульс не должен быть меньше 50 и больше 90 ударов в минуту (это не касается тех людей, у кого до коронавируса пульс был 50 или более 90, – для них справедлив критерий «плюс 20–30% к тому, что было»).
2) Артериальное давление (чтобы его мерить, нужен тонометр) не должно быть более 140/90, или «верхнее» давление (систолическое) не должно быть менее 100 мм рт. ст. Грозным симптомом является появление болей за грудиной или в области сердца – это может быть признаком кислородного голодания сердца. В такой ситуации надо сразу звонить в «скорую».
Работа мочевыделительной системы. Тут все просто: моча должна быть минимум каждые 6 часов (4 раза в сутки). Если она при этом интенсивно желтая (концентрированная), значит, вы пьете мало жидкости. Если мочеиспускание реже, чем каждые 6 часов, то вы однозначно пьете мало жидкости. Если пить больше не получается или это не помогает, надо звонить в «скорую».
Общий вид. Обращайте внимание на бледность кожи и синеватый колорит ногтей, носа и носогубного треугольника (показательные картинки здесь). Признак очень субъективный, однако в комплексе с другими (частота дыхания, пульса и особенно сатурация) дает ценную информацию, что надо срочно обращаться в «скорую», поскольку организм терпит кислородное голодание.
Температура тела. Лихорадка более 38,5 ℃ в течение более 5 дней или лихорадка с ухудшением состояния пациента – повод звонить в «скорую».
В интернете доступно множество так называемых трекеров симптомов – сайтов, которые помогут вам определиться, надо ли с вашими симптомами ехать в больницу: например, вот и вот. Приведенные ссылки англоязычные (Google Translate вам в помощь) и предназначены для жителей Канады и США, но могут быть полезными и для жителей других стран.
Таким образом, лечение COVID-19 на дому возможно. Нужно больше пить, не забывать есть, а также оценивать уровень сознания, мерить температуру тела, частоту пульса, дыхания, артериальное давление, частоту мочеиспусканий. При ухудшении состояния обязательно сообщать врачу, который может прописать и дополнительные лекарства, если есть бактериальные осложнения.
При этом пациент должен минимально контактировать с людьми и домашними животными, а при контакте с ними надевать маску. Как должен быть организован быт, можно почитать в памятке Министерства здравоохранения.












